马上注册,结交更多好友,享用更多功能,让你轻松玩转社区。
您需要 登录 才可以下载或查看,没有账号?注册
×
概要
背景
急性阑尾炎(AA)是最常见的外科疾病,阑尾切除术是大多数病例的首选治疗方法。正确的诊断是降低阴性阑尾切除率的关键。在复杂的阑尾炎的情况下,管理可能变得困难。本研究的目的是描述外科部门AA的全球临床和诊断工作和管理。
方法
这项前瞻性多中心观察性研究在6个月内(2016年4月1日至2016年9月30日)在44个国家的116个全球外科部门进行。所有连续入住临床诊断为AA的外科手术患者均纳入本研究。
结果
共有4282名患者参加了POSAW研究,1928名(45%)女性和2354名(55%)男性,中位年龄为29岁。 97例(21.2%)患者接受了腹部CT扫描,1856例(43.3%)患者接受了美国扫描,285例(6.7%)患者接受了CT扫描和美国检查。共有4097名(95.7%)患者接受了手术治疗; 1809例(42.2%)行开腹阑尾切除术,2215例(51.7%)行腹腔镜阑尾切除术。 85名患者(4.3%)保守治疗。主要并发症发生在199例患者(4.6%)。总死亡率为0.28%。
结论
本研究的结果证实了成像技术和预后评分的临床价值。阑尾切除术仍然是治疗急性阑尾炎最有效的方法。死亡率很低。
关键词:急性阑尾炎,诊断,管理,手术,抗生素
背景
急性阑尾炎(AA)是最常见的外科疾病,终生风险为7-8%[1]。传统上,阑尾切除术一直是急性阑尾炎的治疗选择。阑尾切除术后的死亡率非常低,在没有和有穿孔的患者中可能从0.07%到0.7%上升到0.5%到2.4%[2,3]。此外,对于无并发症的AA,整体术后并发症发生率在10%至19%之间,在复杂AA的情况下达到30%。
改善诊断途径是降低阴性阑尾切除率和错误诊断风险的基石。在广泛使用CT扫描之前,急性阑尾炎的诊断主要基于症状,体征和实验室数据。
已经描述了几种用于急性阑尾炎的诊断评分系统。最常用的是Alvarado评分和AIR-Appendicitis炎症反应(Andersson)评分[4,5]。这两种评分系统都可以提高诊断准确性,从而指导决策制定并减少对潜在有害和昂贵的成像的需求。鉴于与开腹阑尾切除术相关的潜在更高的发病率,一些作者提出了更少侵入性的管理。尽管关于AA的非手术治疗存在许多争议,但抗生素在AA患者的治疗中发挥了重要作用,正如几项前瞻性试验和荟萃分析所证明[6-14]。用抗生素成功治疗的AA仍然是复发性阑尾炎的潜在原因。在指数手术后数十年发生的术后伤口感染和阑尾切除术后粘连性肠梗阻通常被描述为阑尾切除术的后遗症。因此,手术和抗生素治疗的比较仍然是一个具有挑战性和争议的问题。
区分非复杂性和复杂性阑尾炎的努力对于确保适当的患者管理至关重要。利用CT扫描诊断疑似AA病例已被证实,它具有高灵敏度(0.99)和特异性(0.95)[15-17]。然而,即使是CT扫描也难以区分无并发症和复杂性阑尾炎[18,19]。
在过去的十年中,腹腔镜手术已经超过了全世界大多数外科医生在治疗简单和复杂AA时的开放手术。然而,与开腹阑尾切除术相比,它尚未被一致认为是AA治疗中的“黄金标准”,因为其手术时间更长,腹腔内脓肿风险增加,成本更高。对前瞻性随机试验进行了几项荟萃分析,试图确定腹腔镜阑尾切除术的作用[20-25]。文献报道,2~7%的阑尾炎往往伴有复杂的特征,如痰多或阑尾周围脓肿[26,27]。各种已发表的论文建议通过超声引导下经皮引流和抗生素治疗等方法保守治疗此类患者,然后进行延迟间隔阑尾切除术[28-31]。成功引流和解决临床症状后阑尾切除术的作用比经皮引流更具争议性。间隔阑尾切除术的建议是基于复发的风险和遗漏潜在恶性肿瘤的风险[32]。然而,一些研究报告的复发率约为7%,令人放心的低;因此,根据一些作者的说法,在成功的保守治疗后,间隔阑尾切除术可能并不总是必要的[32-37]。
最近,世界紧急外科学会(WSES)提出了一种新的AA分级系统。这种新的分级系统基于临床表现,成像和手术结果,旨在提供基于统一患者分层的标准化分类系统。新的评分系统旨在根据严重程度确定最佳的阑尾切除术后管理,并最终有助于阑尾炎的临床研究[38]。
在此,作者报告了代表WSES进行的AA全球前瞻性观察多中心研究的结果。据作者所知,这是第一次在不同国家的机构进行的AA大型观察性研究。
方法
目标
POSAW研究的主要目的是描述全球医院外科部门AA患者的临床,诊断,治疗和病理特征。
学习规划
这项前瞻性多中心观察性研究在6个月内(2016年4月1日至2016年9月30日)在44个国家的116个全球外科部门进行。所有连续入住临床诊断为AA的外科科的患者均纳入本研究。患者人口统计学包括以下内容:年龄,性别,先前疑似阑尾炎,合并症(免疫抑制,严重心血管疾病,Charlson合并症指数(CCI))[39],既往抗菌治疗,临床资料(腋窝温度,弥漫性压痛,右下方)象限疼痛,右下腹压痛,呕吐)和入院时的实验室检查结果(白细胞计数(WBC)和C反应蛋白(CRP)),放射诊断(超声(US)和计算机断层扫描(CT)结果),Alvarado评分,Andersson的评分[4,5],手术治疗和适当的源控制类型,WSES评分系统[38],抗菌治疗的类型和持续时间,腹膜拭子的收集,孤立的微生物,重症监护室(ICU)的入院,持续时间住院,再次手术,第7天和第30天术后并发症的处理,Clavien-Dindo评分[40],组织病理学发现和死亡率。监测所有患者,直到他们出院或转移到另一个病房。每个参与医疗机构的中心协调员在在线病例报告数据库中收集和汇编临床数据。每个中心的当地外科手术实践的差异得到尊重,并且没有任何变化影响到当地的管理策略。每个中心都遵循自己的道德标准和当地规则。该研究由一个协调中心监测,该中心处理并核实提交给中央数据库的任何遗漏或不清楚的数据。该研究并未试图改变或修改参与医生的临床实践:由于研究的纯粹观察性质,因此无需知情同意或当地伦理委员会的正式批准。数据完全匿名,网站未收集患者或医院信息。研究方案经WSES理事会批准,该研究在其监督下进行。 WSES的董事会授予该研究适当的道德行为。
纳入标准
通过成像确认并且外科医生看到的疑似临床诊断为AA的所有患者都包括在该研究中。
统计分析
在定性变量的情况下,以绝对频率和百分比分析数据。定量变量分析为中位数和四分位数间距(IQR)。如果细胞的预期值<5,则使用卡方检验或Fisher精确检验进行单变量分析以研究风险因素与院内死亡率之间的关联。所有测试均为双侧,p值0.05被认为具有统计学意义。为了研究与死亡相关的因素,作者构建了逻辑回归模型,包括在单变量分析中p <0.05的变量。使用Stata 11软件包(StataCorp,College Station,TX,USA)进行所有统计学分析。
结果
患者和诊断
共有4282名患者参加了POSAW研究。其中包括1928名(45%)女性和2354名(55%)男性,中位年龄为29岁(IQR,21-44)。 427例(10%)患者既往有AA发作。 71名(1.7%)患者接受免疫抑制,154名(3.6%)患者患有严重的心血管疾病。三千七百七十(85.7%)例患者无合并症(CCI = 0),589例(13.8%)患者CCI在1和5之间,23例(0.5%)患者CCI大于5. 327( 7.6%)患者在过去30天内接受抗菌治疗。临床和实验室检查结果见表1。
表格1
临床和实验室检查结果
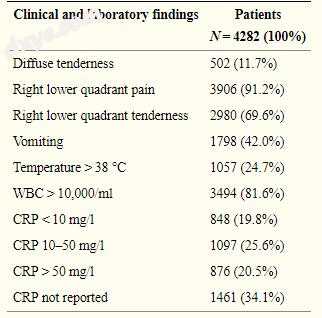
97例(21.2%)患者接受了腹部CT扫描,1856例(43.3%)患者有US,285例(6.7%)患者同时接受CT扫描和美国检查,1234例(28.8%)患者未进行任何放射学检查。住院治疗。三千五百七十七(90.1%)名患者的Alvarado评分记录,中位值为7(IQR,6-8)。 460例(11.9%)患者的Alvarado评分≤4分,1067例(27.7%)患者为5至6例,1614例(41.8%)患者为7至8例,716例(18.6%)患者为9至10例。三千五百一十五(87.6%)名患者记录了他们的Andersson评分,中位值为6(IQR,5-8)。在709名(18.9%)患者中,Andersson评分≤4,在2423名(64.6%)患者中为5至8名,在619名(16.5%)患者中为9至12名。通过病理检查确诊的3132例(89.8%)AA病例的Alvarado评分≥5(RR = 1.11,1.07-1.15 CI 95%,p <0.001),而2736例(83.4%)的Andersson评分≥5。通过组织病理学证实AA(RR = 1.11,1.07-1.14 CI 95%,p <0.001)。
管理
在3764名(87.9%)患者中,记录了WSES评分系统。一百四十五(3.8%)名患者为0级,而1896名(50.4%)患者为1级,632级(16.8%)为2a级,129名(3.4%)为2b级,332名(8.8%)为3a级,181名( 4.8%)3b级,73(1.9%)3c级,376(10.0%)4级。
共有4097例(95.7%)患者接受了手术,其中1809例(42.2%)接受了开腹阑尾切除术,2215例(51.7%)接受了腹腔镜阑尾切除术,19例(0.5%)接受了开放式灌洗和引流,4例(0.1%)接受了腹腔镜灌洗排水,29例(0.7%)开放性回盲切除术,3例(0.1%)行腹腔镜下回肠切除术,10例(0.2%)行经皮引流术,8例(0.2%)行其他外科手术。一百八十五(4.3%)名患者未接受任何外科手术,其中48名患者患有无并发症的阑尾炎。
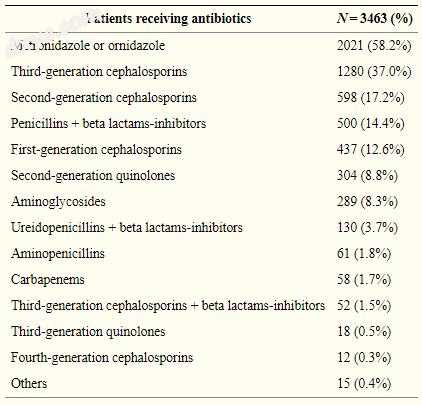
共有3463例(80.9%)患者在住院期间接受抗生素治疗,其中1335例(38.6%)患者接受单药治疗(表2)。抗生素治疗的中位持续时间为4天(IQR,2-7)。在3463名接受抗生素治疗的患者中,583名患者接受了抗生素预防。
表2
3463例患者在住院期间接受抗菌治疗
从接受外科手术干预的803名患者(803/4097,19.6%)收集腹膜内微生物拭子,得到275(34.2%)阳性培养物。 表3中报告了在腹膜液样品中鉴定的需氧和厌氧细菌。此外,还鉴定了四种白色念珠菌分离物。
表3
在275个腹膜液拭子中鉴定出需氧和厌氧细菌

结果
住院时间中位数为3天(IQR,2-5)。 172名患者(4%)住院1天。
在术后早期阶段,184名(184 / 4097,2.5%)患者入住ICU。 54例(54 / 4097,1.3%)患者接受了重新剖腹手术。通过组织病理学分析共3631个(3631/4097,88.6%)附件,报告如下:144例(4%)为正常阑尾,236例(6.5%)表现为阑尾周炎,1147例(31.6%)为炎症, 1176例(32.4%)为化脓性附件,255例(7.0%)有穿孔证据,673例(18.5%)为坏疽性阑尾。
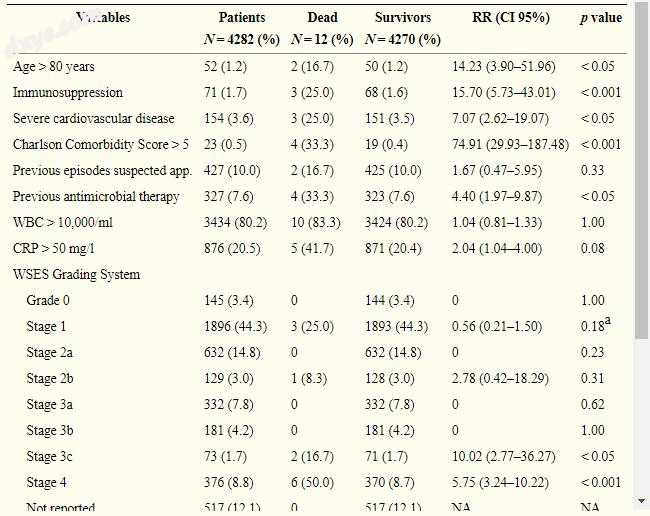
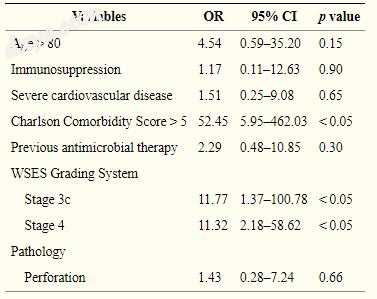
在干预后7天,共监测3117名(3117/4097,76.1%)患者的并发症。主要并发症(Clavien-Dindo III-IV)[41]发生在199例患者(4.6%)。共有287名患者(287 / 3117,9.2%)在第7天出现并发症。在这些并发症患者中,腹腔脓肿60例(1.9%),手术部位感染194例(6.2%),麻痹性肠梗阻6例(0.2%),血清6例(0.2%),其他9例腹腔并发症(0.3%) )和其他12种医疗并发症(0.4%)。干预后30天共监测2667例(2667/4097,65.1%)患者的并发症,其中88例(88/2667,3.3%)发生并发症。 30天内发生并发症的是腹腔脓肿(1.3%)35例,手术部位感染(1.9%)51例,麻痹性肠梗阻(0.1%)2例,其他腹部并发症(0.2%)发生在6例病例和其他医疗并发症(0.2%)5例。总死亡率为0.28%。表4中报告了在单变量分析中记录的院内死亡率的预测变量的分布。表5中报告了根据多项逻辑回归与死亡率相关的独立变量。
表4
单变量分析中预测变量和死亡率的分布
除非另有说明,否则所有p值均使用双侧Fisher精确检验计算
RR风险比,CI置信区间,NA不适用
a双侧卡方检验
表5
用于分析与死亡率相关的变量的多项Logistic回归的结果
CI置信区间,OR比值比
由于其诊断检查,AA是急诊外科医生最常见的临床挑战之一。 AA的临床表现可能差异很大
讨论从轻度症状,如中度腹痛或发烧,到最严重的情况,如弥漫性腹膜炎和败血症[42]。最常见的临床症状是右下腹痛。如果出现发冷的发热,应怀疑全身受累。然而,这些症状并非特异性AA,因为它们可能存在于其他化脓性病症中,如年轻女性患者的传染性胃肠道疾病或泌尿生殖道疾病[41]。 29岁的中位年龄表明这种疾病在年轻人群中的患病率。作者的数据显示右下腹疼痛和压痛是最常报告的症状(91.2和69.6%),其次是呕吐,发热和弥漫性压痛(分别为42,24.7和11.7%)。实验室检查结果显示,46.1%的病例中白细胞计数(WBC)> 10,000细胞/ ml(80.2%)和C反应蛋白(CRP)> 10 mg / L的患病率很高。如各种研究中所报道的,WBC和CRP是AA中最重要的实验室标志物。 WBC截止值> 10,000 / ml的灵敏度范围为65%至85%,特异性范围为32%至82%,CRP值> 10 mg / L的灵敏度范围为65%至85%,特异性为59%至59%。 73%[43]。
成像在AA的诊断中起着重要作用。临床怀疑阑尾炎患者的可靠成像导致阴性阑尾切除率降低近15%。最常用的成像技术是超声波检查(US),计算机断层扫描(CT)和磁共振成像(MRI)[43]。在作者的研究中,约三分之一(28.8%)的患者未接受任何放射学检查,而大多数(43.3%)接受美国检查,只有21.2%接受CT扫描。数据表明,通常由实验室检查结果支持的准确临床检查可以帮助外科医生管理AA。然而,在某些情况下,临床怀疑的放射学确认是最重要的,当美国不足以进行明确诊断或没有美国专业放射科医师(即在某些医院的夜间),CT扫描将是理想的选择,敏感性为98.5%,特异性为98%[44,45]。
已经提出了不同的预后评分用于AA的临床评估。 Alvarado和阑尾炎炎症反应(AIR;也称为Andersson评分)得分是最常用和最有效的,是临床和生化变量组合的结果,具有显著的预测价值[4]。 Alvarado评分的敏感性和特异性分别为99和43%,排除AA <5时的诊断,敏感性为82%,特异性为81%,如果<7,Andersson评分的敏感度为96%,排除AA时当> 8时,<4和99%的特异性诊断阑尾炎[46]。在作者的研究中,Alvarado和Andersson的分数分别记录在90.1%和87.6%的病例中。病理检查证实,3132例(89.8%)AA病例的Alvarado评分≥5(RR = 1.11,1.07-1.15 CI 95%,p <0.001),而2736例(83.4%)的Andersson评分≥5。通过病理学检查证实AA(RR = 1.11,1.07-1.14 CI 95%,p <0.001)。
WSES评分[38]被广泛使用(87.9%),约一半的患者为1级。在这种情况下,阑尾发炎,这可能是急诊外科医生最常见的情况。 WSES 1级也是一种特殊情况,如果阑尾有充血,水肿和纤维蛋白渗出物,可能会发生明显的血浆渗出进入腹腔,10%存在革兰氏阴性菌的风险[47]。因此,1级阑尾炎有时可能有发生术后腹膜炎或脓肿的风险,应考虑这种风险,因为这是作者研究中记录的最常见的情况。另一个重要结果是WSES 0级病例发生率较低(3.8%),在日常实践中表明附录中没有病理结果。这些病例代表了所谓的“看似正常的附录”[46]。这些结果与4%正常阑尾的病理报告密切相关。
作者研究中的绝大多数患者接受了手术(95.7%)。超过一半的病例是通过腹腔镜进行的(51.7%),42.2%的患者进行了开腹阑尾切除术,只有4.3%的患者未接受任何手术治疗。尽管文献中有关于无并发症AA的非手术治疗的若干报告[13,48,49],但作者研究的全球快照显示了手术治疗仍然是外科医生治疗的支柱。
腹腔镜和开放式治疗方法都是治疗疑似AA的安全有效的技术。这两种技术都具有良好的临床效果和很少的并发症[50]。腹腔镜手术的好处包括减少手术部位感染的发生率,减少术后停留时间,减少疼痛,减少切口疝的发生率,以及更快的术后恢复和恢复日常活动,以及更好的美容[24,51,52]。然而,传统的开放式方法仍然被广泛使用,可能是由于成本降低,手术和麻醉时间缩短,腹腔镜阑尾切除术引起的腹腔脓肿风险增加以及手术技术水平提高的要求降低[23,24,53] -55。
最近,WSES建议在复杂AA的情况下使用广谱抗生素至少持续3-5天的抗生素治疗[46],并且对于无并发症的阑尾炎没有术后抗生素。在作者的研究中,80.9%的患者在住院期间接受至少一种抗生素,中位持续时间为4天。最常用的抗生素是甲硝唑(58.2%),其次是第二代和第三代头孢菌素(分别为37.0%和17.2%)。具有β-内酰胺抑制剂的青霉素仅用于14.4%的病例。由于2128名患者接受了联合抗菌治疗,因此给予抗生素的总数(n = 5775)与接受抗生素的患者数(n = 3463)不同。该数据与275名患者(占总人口的6.4%)中收集的阳性培养物的术中发现相关。在大多数培养物中发现大肠杆菌(需氧革兰氏阴性)(57.8%),其次是厌氧细菌(Bacteroides spp.38.2%)和粪肠球菌(好氧革兰氏阳性),占15.3%。分离的微生物的总数(n = 392)与阳性培养物的数量(n = 275)不同,因为从87个阳性培养物中分离出超过一种微生物。这些多重分离与约70%的病例中使用多种抗生素相关。
据报道,文献报道的术后并发症发生率为3%~28.7%[56,57]。文献中引用的最常见并发症是小肠梗阻,手术部位感染,残端脓肿,腹腔脓肿和残端阑尾炎[58,59]。在作者的研究中,没有报告有残端渗漏或残端阑尾炎,虽然文献报道发生在复杂性阑尾炎患者[60],但没有明确的证据表明它们的发病率。手术部位感染是术后第7天和第30天最常见的并发症(分别为6.2%和1.9%),文献报道的发病率介于1.2%和12%之间。据报道,小肠梗阻的发生率约为2%,但在作者的研究中,其发生率在7天时低至0.2%,在30天时低至0.1%,远低于文献报道的发生率。腹部脓肿是第二常见的并发症,发病率在1.6%至8%之间[59,60]。作者的研究与文献报道的腹部脓肿的发生率相关,在第7天时为1.9%,但在30天时却低得多(1.3%)。对于研究中包括的100%的病例没有记录并发症,这代表了潜在的偏倚。
组织病理学显示,32.4%为化脓性阑尾,31.6%为炎症,18.5%为坏疽性阑尾。这些代表了AA病例中的大多数病理诊断,并且它们与作者研究中记录的术前诊断和评分相关,但是需要进一步分析以更好地研究术前变量与术中/术后发现之间的相关性。不幸的是,本研究没有报告关于阑尾肿瘤发病率的任何数据,尽管这一发现发生在文献中所有阑尾切除术的约3%[61,62]。
住院时间中位数为3天,低于文献报道的平均住院时间[63]。复杂阑尾切除术后阑尾切除术后的总体死亡率可高达2.4%[2,3],0.28%的值低于文献报道的数据。
在双变量分析中,作者研究了死亡率的预测因素。显著变量为年龄> 80岁,免疫抑制,严重心血管疾病,Charlson合并症评分> 5,既往疑似阑尾炎发作,既往抗菌治疗,WSES 3c-4期,以及穿孔病理报告。在多变量分析中,只有Charlson合并症评分> 5(OR 52.45,p <0.05)和WSES 3c期(OR 11.77,p <0.05)和4(OR 11.32,p <0.05)被确认为死亡率预测因子的独立变量。因此,即使没有并发症,严重合并症的存在也与这种良性疾病的预后显著恶化相关。令人惊讶的是,穿孔并不是与死亡率相关的独立危险因素;尽管如此,由于死亡人数极少,应谨慎解释。
结论
本研究的结果简要介绍了AA的诊断检查和治疗管理的当前全球趋势。超声用于约40%的病例,CT用于三分之一。 Alvarado,Andersson和WSES评分是对患者进行分类的有用方法,他们预测并与手术或病理诊断相关联。超过90%的患者接受手术治疗,超过50%的患者使用腹腔镜手术进行手术,转换率低。住院时间通常较短,术后7天和30天并发症少。即使它很低,死亡率似乎与复杂性阑尾炎伴脓肿或腹膜炎的相关合并症的存在相关。需要进一步分析基于现有数据,以详细研究术前诊断检查的作用,预后评分的有效性,适当抗生素治疗的潜在价值,以及腹腔镜方法的真正优势。
数据和材料的可用性
WSES在线数据库。
参考:
Prospective Observational Study on acute Appendicitis Worldwide (POSAW)
1. Addiss DG, Shaffer N, Fowler BS, Tauxe RV. The epidemiology of appendicitis and appendectomy in the United States. Am J Epidemiol. 1990;132:910–925. doi: 10.1093/oxfordjournals.aje.a115734. [PubMed] [CrossRef]
2. Blomqvist P, Ljung H, Nyren O, Ekbom A. Appendectomy in Sweden 1989–1993 assessed by the Inpatient Registry. J ClinEpidemiol. 1998;51:859–865. [PubMed]
3. Margenthaler JA, Longo WE, Virgo KS, Johnson FE, Oprian CA, Henderson WG, et al. Risk factors for adverse outcomes after the surgical treatment of appendicitis in adults. Ann Surg. 2003;238:59–66. [PMC free article] [PubMed]
4. Alvarado A. A practical score for the early diagnosis of acute appendicitis. Ann Emerg Med. 1986;15:557–564. doi: 10.1016/S0196-0644(86)80993-3. [PubMed] [CrossRef]
5. Andersson M, Andersson RE. The appendicitis inflammatory response score: a tool for the diagnosis of acute appendicitis that outperforms the Alvarado score. World J Surg. 2008;32:1843–1849. doi: 10.1007/s00268-008-9649-y. [PubMed] [CrossRef]
6. Hansson J, Korner U, Khorram-Manesh A, Solberg A, Lundholm K. Randomized clinical trial of antibiotic therapy versus appendicectomy as primary treatment of acute appendicitis in unselected patients. Br J Surg. 2009;96:473–481. doi: 10.1002/bjs.6482. [PubMed] [CrossRef]
7. Styrud J, Eriksson S, Nilsson I, Ahlberg G, Haapaniemi S, Neovius G, et al. Appendectomy versus antibiotic treatment in acute appendicitis. A prospective multicenter randomized controlled trial. World J Surg. 2006;30:1033–1037. doi: 10.1007/s00268-005-0304-6. [PubMed] [CrossRef]
8. Vonns C, Barry C, Maitre S, Pautrat K, Leconte M, Costaglioli B, et al. Amoxicillin plus clavulanic acid versus appendicectomy for treatment of acute uncomplicated appendicitis: an open-label, non-inferiority, randomised controlled trial. Lancet. 2011;377:1573–1579. doi: 10.1016/S0140-6736(11)60410-8. [PubMed] [CrossRef]
9. Salminen P, Paajanen H, Rautio T, Nordstrom P, Aarnio M, Rantanen T, et al. Antibiotic therapy vs appendectomy for treatment of uncomplicated acute appendicitis: the APPAC Randomized Clinical Trial. JAMA. 2015;313:2340–2348. doi: 10.1001/jama.2015.6154. [PubMed] [CrossRef]
10. Ansaloni L, Catena F, Coccolini F, Ercolani G, Gazzotti F, Pasqualini E, et al. Surgery versus conservative antibiotic treatment in acute appendicitis: a systematic review and meta-analysis of randomized controlled trials. Dig Surg. 2011;28:210–221. doi: 10.1159/000324595. [PubMed] [CrossRef]
11. Liu K, Fogg L. Use of antibiotics alone for treatment of uncomplicated acute appendicitis: a systematic review and meta-analysis. Surgery. 2011;150:673–683. doi: 10.1016/j.surg.2011.08.018. [PubMed] [CrossRef]
12. Wilms IM, de Hoog DE, de Visser DC, Janzing HM. Appendectomy versus antibiotic treatment for acute appendicitis. Cochrane Database Syst Rev. 2011;11:CD008359. [PubMed]
13. Varadhan KK, Neal KR, Lobo DN. Safety and efficacy of antibiotics compared with appendicectomy for treatment of uncomplicated acute appendicitis: meta-analysis of randomised controlled trials. BMJ. 2012;344:e2156. doi: 10.1136/bmj.e2156. [PMC free article] [PubMed] [CrossRef]
14. Di Saverio S, Sibilio A, Giorgini E, Biscardi A, Villani S, Coccolini F, et al. The NOTA Study (Non Operative Treatment for Acute Appendicitis): prospective study on the efficacy and safety of antibiotics (amoxicillin and clavulanic acid) for treating patients with right lower quadrant abdominal pain and long-term follow-up of conservatively treated suspected appendicitis. Ann Surg. 2014;260:109–117. doi: 10.1097/SLA.0000000000000560. [PubMed] [CrossRef]
15. Apisarnthanarak P, Suvannarerg V, Pattaranutaporn P, Charoensak A, Raman SS, Apisarnthanarak A. Alvarado score: can it reduce unnecessary CT scans for evaluation of acute appendicitis? Am J Emerg Med. 2015;33:266–270. doi: 10.1016/j.ajem.2014.11.056. [PubMed] [CrossRef]
16. Nelson DW, Causey MW, Porta CR, McVay DP, Carnes AM, Johnson EK, et al. Examining the relevance of the physician's clinical assessment and the reliance on computed tomography in diagnosing acute appendicitis. Am J Surg. 2013;205:452–456. doi: 10.1016/j.amjsurg.2012.07.038. [PubMed] [CrossRef]
17. Duda JB, Lynch ML, Bhatt S, Dogra VS. Computed tomography mimics of acute appendicitis: predictors of appendiceal disease confirmed at pathology. J Clin Imaging Sci. 2012;2:73. doi: 10.4103/2156-7514.104306. [PMC free article] [PubMed] [CrossRef]
18. Horton MD, Counter SF, Florence MG, Hart MJ. A prospective trial of computed tomography and ultrasonography for diagnosing appendicitis in the atypical patient. Am J Surg. 2000;179:379–381. doi: 10.1016/S0002-9610(00)00372-X. [PubMed] [CrossRef]
19. Pinto Leite N, Pereira JM, Cunha R, Pinto P, Sirlin C. CT evaluation of appendicitis and its complications: imaging techniques and key diagnostic findings. AJR Am J Roentgenol. 2005;185:406–417. doi: 10.2214/ajr.185.2.01850406. [PubMed] [CrossRef]
20. Bennet J, Boddy A, Rhodes M. Choice of approach for appendicectomy: a meta-analysis of open versus laparoscopic appendicectomy. Surg Laparosc Endosc Percutan Tech. 2007;17:245–255. doi: 10.1097/SLE.0b013e318058a117. [PubMed] [CrossRef]
21. Liu Z, Zhang P, Ma Y, Chen H, Zhou Y, Zhang M, et al. Laparoscopy or not: a meta-analysis of the surgical effects of laparoscopic versus open appendicectomy. Surg Laparosc Endosc Percutan Tech. 2010;20:362–370. doi: 10.1097/SLE.0b013e3182006f40. [PubMed] [CrossRef]
22. Sauerland S, Jaschinski T, Neugebauer EA. Laparoscopic versus open surgery for suspected appendicitis. Cochrane Database Syst Rev. 2010;10:CD001546. [PubMed]
23. Wei B, Qi CL, Chen TF, Zheng ZH, Huang JL, Hu BG, Wei HB. Laparoscopic versus open appendectomy for acute appendicitis: a metaanalysis. Surg Endosc. 2011;25:1199–1208. doi: 10.1007/s00464-010-1344-z. [PubMed] [CrossRef]
24. Ohtani H, Tamamori Y, Arimoto Y, Nishiguchi Y, Maeda K, Hirakawa K. Meta-analysis of the results of randomized controlled trials that compared laparoscopic and open surgery for acute appendicitis. J Gastrointest Surg. 2012;16:1929–1939. doi: 10.1007/s11605-012-1972-9. [PubMed] [CrossRef]
25. Woodham BL, Cox MR, Eslick GD. Evidence to support the use of laparoscopic over open appendicectomy for obese individuals: a meta-analysis. Surg Endosc. 2012;26:2566–2570. doi: 10.1007/s00464-012-2233-4. [PubMed] [CrossRef]
26. Bradley EL, 3rd, Isaacs J. Appendiceal abscess revisited. Arch Surg. 1978;113:130–132. doi: 10.1001/archsurg.1978.01370140020003. [PubMed] [CrossRef]
27. Bagi P, Dueholm S. Nonoperative management of the ultrasonically evaluated appendiceal mass. Surgery. 1987;101:602–605. [PubMed]
28. Oliak D, Yamini D, Udani VM, Lewis RJ, Arnell T, Vargas H, et al. Initial nonoperative management for periappendiceal abscess. Dis Colon Rectum. 2001;44:936–941. doi: 10.1007/BF02235479. [PubMed] [CrossRef]
29. Solomkin JS, Mazuski JE, Bradley JS, Rodvold KA, Goldstein EJ, Baron EJ, et al. Diagnosis and management of complicated intra-abdominal infection in adults and children: guidelines by the Surgical Infection Society and the Infectious Diseases Society of America. Clin Infect Dis. 2010;50:133–164. doi: 10.1086/649554. [PubMed] [CrossRef]
30. Brown CV, Abrishami M, Muller M, Velmahos GC. Appendiceal abscess: immediate operation or percutaneous drainage? Am Surg. 2003;69:829–832. [PubMed]
31. Sartelli M, Viale P, Koike K, Pea F, Tumietto F, van Goor H, et al. WSES consensus conference: guidelines for first-line management of intra-abdominal infections. World J Emerg Surg. 2011;6:2. doi: 10.1186/1749-7922-6-2. [PMC free article] [PubMed] [CrossRef]
32. Corfield L. Interval appendicectomy after appendiceal mass or abscess in adults: what is “best practice”? Surg Today. 2007;37:1–4. doi: 10.1007/s00595-006-3334-2. [PubMed] [CrossRef]
33. Roach JP, Partrick DA, Bruny JL, Allshouse MJ, Karrer FM, Ziegler MM. Complicated appendicitis in children: a clear role for drainage and delayed appendectomy. Am J Surg. 2007;194:769–772. doi: 10.1016/j.amjsurg.2007.08.021. [PubMed] [CrossRef]
34. You KS, Kim DH, Yun HY, Jang LC, Choi JW, Song YJ, et al. The value of a laparoscopic interval appendectomy for treatment of a periappendiceal abscess: experience of a single medical center. Surg Laparosc Endosc Percutan Tech. 2012;22:127–130. doi: 10.1097/SLE.0b013e318244ea16. [PubMed] [CrossRef]
35. Keckler SJ, Tsao K, Sharp SW, Ostlie DJ, Holcomb GW, III, St Peter SD. Resource utilization and outcomes from percutaneous drainage and interval appendectomy for perforated appendicitis with abscess. J Pediatr Surg. 2008;43:977–980. doi: 10.1016/j.jpedsurg.2008.02.019. [PMC free article] [PubMed] [CrossRef]
36. Lasson A, Lundagårds J, Lorén I, Nilsson PE. Appendiceal abscesses: primary percutaneous drainage and selective interval appendicectomy. Eur J Surg. 2002;168:264–269. doi: 10.1002/ejs.44. [PubMed] [CrossRef]
37. Kaminski A, Liu IL, Applebaum H, Lee SL, Haigh PI. Routine interval appendectomy is not justified after initial nonoperative treatment of acute appendicitis. Arch Surg. 2005;140:897–901. doi: 10.1001/archsurg.140.9.897. [PubMed] [CrossRef]
38. Gomes CA, Sartelli M, Di Saverio S, Ansaloni L, Catena F, Coccolini F, et al. Acute appendicitis: proposal of a new comprehensive grading system based on clinical, imaging and laparoscopic findings. World J Emerg Surg. 2015;10:60. doi: 10.1186/s13017-015-0053-2. [PMC free article] [PubMed] [CrossRef]
39. Charlson ME, Pompei P, Ales KL, MacKenzie CR. A new method of classifying prognostic comorbidity in longitudinal studies: development and validation. J Chronic Dis. 1987;40:373–383. doi: 10.1016/0021-9681(87)90171-8. [PubMed] [CrossRef]
40. Dindo D, Demartines N, Clavien PA. Classification of surgical complications: a new proposal with evaluation in a cohort of 6336 patients and results of a survey. Ann Surg. 2004;240:205–213. doi: 10.1097/01.sla.0000133083.54934.ae. [PMC free article] [PubMed] [CrossRef]
41. Ambe PC, Orth V, Gödde D, Zirngibl H. Improving the preoperative diagnostic accuracy of acute appendicitis. Can fecal calprotectin be helpful. PLoS One. 2016;11:e0168769. doi: 10.1371/journal.pone.0168769. [PMC free article] [PubMed] [CrossRef]
42. Gorter RR, Eker HH, Gorter-Stam MA, Abis GS, Acharya A, Ankersmit M, et al. Diagnosis and management of acute appendicitis. EAES consensus development conference 2015. Surg Endosc. 2016;30:4668–4690. doi: 10.1007/s00464-016-5245-7. [PMC free article] [PubMed] [CrossRef]
43. Shogilev DJ, Duus N, Odom SR, Shapiro NI. Diagnosing appendicitis: evidence-based review of the diagnostic approach in 2014. West J Emerg Med. 2014;15:859–871. doi: 10.5811/westjem.2014.9.21568. [PMC free article] [PubMed] [CrossRef]
44. Pickhardt PJ, Lawrence EM, Pooler BD, Bruce RJ. Diagnostic performance of multidetector computed tomography for suspected acute appendicitis. Ann Intern Med. 2011;154:789–796. doi: 10.7326/0003-4819-154-12-201106210-00006. [PubMed] [CrossRef]
45. Krajewski S, Brown J, Phang PT, Raval M, Brown CJ. Impact of computed tomography of the abdomen on clinical outcomes in patients with acute right lower quadrant pain: a meta-analysis. Can J Surg. 2011;54:43–53. doi: 10.1503/cjs.023509. [PMC free article] [PubMed] [CrossRef]
46. Di Saverio S, Birindelli A, Kelly MD, Catena F, Weber DG, Sartelli M, et al. WSES Jerusalem guidelines for diagnosis and treatment of acute appendicitis. World J Emerg Surg. 2016;11:34. doi: 10.1186/s13017-016-0090-5. [PMC free article] [PubMed] [CrossRef]
47. Gomes CA, Nunes TA, Fonseca Chebli JM, Junior CS, Gomes CC. Laparoscopy grading system of acute appendicitis: new insight for future trials. Surg Laparosc Endosc Percutan Tech. 2012;22:463–466. doi: 10.1097/SLE.0b013e318262edf1. [PubMed] [CrossRef]
48. Rollins KE, Varadhan KK, Neal KR, Lobo DN. Antibiotics versus appendicectomy for the treatment of uncomplicated acute appendicitis: an updated meta-analysis of randomised controlled trials. World J Surg. 2016;40:2305–2318. doi: 10.1007/s00268-016-3561-7. [PubMed] [CrossRef]
49. Podda M, Cillara N, Di Saverio S, Lai A, Feroci F, Luridiana G, et al. Antibiotics-first strategy for uncomplicated acute appendicitis in adults is associated with increased rates of peritonitis at surgery. A systematic review with meta-analysis of randomized controlled trials comparing appendectomy and non-operative management with antibiotics. Surgeon. 2017;15:303–314. doi: 10.1016/j.surge.2017.02.001. [PubMed] [CrossRef]
50. Jaschinski T, Mosch C, Eikermann M, Neugebauer EA. Laparoscopic versus open appendectomy in patients with suspected appendicitis: a systematic review of meta-analyses of randomised controlled trials. BMC Gastroenterol. 2015;15:48. doi: 10.1186/s12876-015-0277-3. [PMC free article] [PubMed] [CrossRef]
51. Massoomi H, Mills S, Dolich MO, Ketana N, Carmichael JC, Nguyen NT, et al. Comparison of outcomes of laparoscopic versus open appendectomy in adults: data from the nationwide inpatient sample (NIS), 2006–2008. J Gastrointest Surg. 2011;15:2226–2231. doi: 10.1007/s11605-011-1613-8. [PubMed] [CrossRef]
52. Xiao Y, Shi G, Zhang J, Cao JG, Liu LJ, Chen TH, et al. Surgical site infection after laparoscopic and open appendectomy: a multicenter large consecutive cohort study. Surg Endosc. 2014;29:1384–1393. doi: 10.1007/s00464-014-3809-y. [PubMed] [CrossRef]
53. Wilson DG, Bond AK, Ladwa N, Sajid MS, Baig MK, Sains P. Intra-abdominal collections following laparoscopic versus open appendicectomy: an experience of 516 consecutive cases at a district general hospital. Surg Endosc. 2013;27:2351–2356. doi: 10.1007/s00464-012-2778-2. [PubMed] [CrossRef]
54. Swank HA, Eshuis EJ, van Berge Henegouwen MI, Bemelman WA. Short- and long-term results of open versus laparoscopic appendectomy. World J Surg. 2011;35:1221–1226. doi: 10.1007/s00268-011-1088-5. [PMC free article] [PubMed] [CrossRef]
55. Li X, Zhang J, Sang L, Zhang W, Chu Z, Li X, et al. Laparoscopic versus conventional appendectomy—a meta-analysis of randomized controlled trials. BMC Gastroenterol. 2010;10:129. doi: 10.1186/1471-230X-10-129. [PMC free article] [PubMed] [CrossRef]
56. Emil S, Elkady S, Shbat L, Youssef F, Baird R, Laberge JM, et al. Determinants of postoperative abscess occurrence and percutaneous drainage in children with perforated appendicitis. Pediatr Surg Int. 2014;30:1265–1271. doi: 10.1007/s00383-014-3617-4. [PubMed] [CrossRef]
57. Isaksson K, Montgomery A, Moberg AC, Andersson R, Tingstedt B. Long-term follow-up for adhesive small bowel obstruction after open versus laparoscopic surgery for suspected appendicitis. Ann Surg. 2014;259:1173–1177. doi: 10.1097/SLA.0000000000000322. [PubMed] [CrossRef]
58. Gandaglia G, Ghani KR, Sood A, Meyers JR, Sammon JD, Schmid M, et al. Effect of minimally invasive surgery on the risk for surgical site infections: results from the National Surgical Quality Improvement Program (NSQIP) Database. JAMA Surg. 2014;149:1039–1044. doi: 10.1001/jamasurg.2014.292. [PubMed] [CrossRef]
59. Advani V, Ahad S, Gonczy C, Markwell S, Hassan I. Does resident involvement effect surgical times and complication rates during laparoscopic appendectomy for uncomplicated appendicitis? An analysis of 16,849 cases from the ACS-NSQIP. Am J Surg. 2012;203:347–351. doi: 10.1016/j.amjsurg.2011.08.015. [PubMed] [CrossRef]
60. Kanona H, Al Samaraee A, Nice C, Bhattacharya V. Stump appendicitis: a review. Int J Surg. 2012;10:425–428. doi: 10.1016/j.ijsu.2012.07.007. [PubMed] [CrossRef]
61. Bucher P, Mathe Z, Demirag A, Morel P. Appendix tumors in the era of laparoscopic appendectomy. Surg Endosc. 2004;18:1063–1066. doi: 10.1007/s00464-003-9255-x. [PubMed] [CrossRef]
62. Ma KW, Chia NH, Yeung HW, Cheung MT. If not appendicitis, then what else can it be? A retrospective review of 1492 appendectomies. Hong Kong Med J. 2010;16:12–17. [PubMed]
63. Ceresoli M, Zucchi A, Allievi N, Harbi A, Pisano M, Montori G, et al. Acute appendicitis: epidemiology, treatment and outcomes—analysis of 16544 consecutive cases. World J Gastrointest Surg. 2016;8:693–699. doi: 10.4240/wjgs.v8.i10.693. [PMC free article] [PubMed] [CrossRef] |


